Кащеева Т.К. 1, Джуган И.В. 2
1.ФГБУ «НИИАГ им. Д.О. Отта» СЗО РАМН,
2.ООО «Алкор Био»
Главной задачей пренатальной диагностики является своевременное выявление врожденной и наследственной патологии и выработка на основе этой информации максимально точного прогноза для жизни и здоровья плода. Врожденная патология плода нередко возникает у женщин, не относящихся к группе высокого риска, в том числе и в молодых семьях с неотягощенным акушерско-гинекологическим или генетическим анамнезом. Ведущую роль в отборе женщин групп высокого риска по врожденной и наследственной, прежде всего хромосомной патологии плода играют скринирующие программы.
В 1997-1999 гг. для 2-го триместра, в 2003-2005 – для 1-го - в НИИАГ им. Д.О. Отта для жительниц Петербурга были определены популяционные нормативные значения содержания маркерных сывороточных белков (МСБ) в крови матери на разных сроках беременности и проведена оценка значимости факторов, влияющих на уровень МСБ в норме и при патологии плода [1,2]. Было показано, что для выявления синдрома Дауна наиболее эффективно работает алгоритм комбинированного ультразвукового и биохимического скрининга в ранние сроки беременности (с 9-й по 13-ю недели) [3,4]. Сроки проведения подобного скрининга зависят от срока беременности при первом обращении пациентки, однако во многих случаях удается произвести забор образца крови в 9-10 недель, что является по нашим результатам оптимальным вариантом. Благодаря динамике уровня РАРР-А именно в таком сроке отклонения биохимических маркеров от нормы при хромосомных аномалиях у плода достигают максимального значения (табл.1). Далее в 11-12 недель проводится УЗИ с расчетом риска рождения ребенка с синдромом Дауна.
Табл. 1. Отклонения биохимических маркеров в разные сроки беременности в крови матери при синдроме Дауна у плода [ 4 ].
Срок беременности (нед.) | РАРР-А (МоМ) | Своб. β–HCG (МоМ) | Число случаев |
9 | 0,21 | 1,65 | 14 |
10 | 0,29 | 1,39 | 41 |
11 | 0,33 | 1,70 | 50 |
12 | 0,37 | 1,86 | 43 |
13 | 0,59 | 1,69 | 22 |
Медиана | 0,36 | 1,66 | N=170 |
Нормальными значениями в диагностические сроки считаются уровни белков от 0,5 до 2 МоМ. Однако использование указанного диапазона для выделения группы высокого риска хромосомных аномалий приведет к резкому увеличению числа ложноположительных результатов скрининга, поэтому отбор беременных в группу высокого риска должен основываться на расчете индивидуального риска рождения ребенка с синдромом Дауна. Риск оценивается с помощью компьютерных программ, позволяющих учесть факторы, влияющие на отклонения маркеров. В направлении на скрининг должны быть указаны:
· паспортные данные женщины с указанием полной даты рождения, а не просто возраст или год рождения;
· дата взятия крови, дата УЗИ и срок беременности. Возможен контроль сроков по дате первого дня последнего менструального цикла (ПДПМ).
· количество плодов
· наличие у беременной сахарного диабета 1 типа.
· масса тела
· этническая принадлежность пациентки. Все национальности, проживающие в России, относятся к европейской этнической группе (caucasian). Данный фактор необходимо учитывать при обследовании беременных, относящихся к семьям восточно-азиатского, арабского или африканского происхождения.
· курение при беременности
· факт использования вспомогательных репродуктивных технологий (например, ЭКО). В случае наступления беременности после применения донорской яйцеклетки или суррогатного материнства указывается (и используется в расчете риска) возраст донора яйцеклетки (некоторые программы требуют сообщить дату подсадки эмбриона).
Бланк направления на скрининг 1-го триместра заполняется аналогично направлению, приведенному выше для скрининга 2-го триместра, но кроме срока беременности на дату УЗИ необходимо указывать толщину воротникового пространства (ТВП), которая измеряется с 11 недель до 13 недель 6 дней. Если в протоколе УЗИ указана ТВП, измеренная с нарушением стандартов - до 11 или после 14 недель, для расчета риска эту величину использовать нельзя.
Расчет индивидуального риска может производиться только с помощью автоматизированных средств, т.к. он сложен даже для одного маркера, а при учете трех маркеров (двух биохимических и одного ультразвукового) просто невыполним вручную. В России доступно несколько вариантов импортных программ расчета риска в 1-м триместре беременности: финская программа «Life Cycle», немецкая программа «PRISCA» и немецкая программа «Astraia». В программе «Astraia» в расчете риска учитываются дополнительные УЗ параметры, что дает возможность уменьшить группу риска до 3%.
Достаточно широкое применение имеют и отечественные программы, на данный момент в России разработано уже 4 программы. С 2000 года в Санкт-Петербурге используется отечественная «Программа мониторинга синдрома Дауна» (ПМСД) для оценки риска по результатам биохимического скрининга 2-го триместра, разработанная ООО «Интеллектуальные программные системы» (Санкт-Петербург) совместно со специалистами НИИАГ им. Д.О. Отта (Санкт-Петербург) при поддержке ООО «Алкор Био». В 2009 году ООО «Алкор Био» на основе обследования нескольких тысяч образцов крови беременных жительниц Санкт-Петербурга разработала новую версию программы расчета риска рождения ребенка с синдромом Дауна – «ИСИДА». Она позволяет рассчитывать риск по результатам определения АФП и ХГЧ во 2-м триместре и по результатам определения РАРР-А и свободной β-субъединицы ХГЧ в 9-13 недель с учетом ТВП, измеренной при ультразвуковом обследовании в 11-13 недель беременности. В случае обследования пациентки и в том, и в другом триместре предусмотрен комплексный расчет риска, учитывающий данные всех биохимических исследований и ультразвукового определения ТВП при сроке 11-13 недель. В настоящее время более 50 учреждений, включая частные клиники, и государственных учреждения, осуществляющие централизованный скрининг в разных регионах РФ, используют «Исиду» для пренатального скрининга. Результаты биохимического скрининга могут вноситься в «Исиду» или вручную, или автоматически передаваться из биохимического анализатора «Alisei Q.S.», для которого адаптированы тест-системы «Алкор Био». В медико-генетическом центре Санкт- Петербурга обследуется ежедневно около 300 беременных, пренатальный скрининг II триместра с использованием «Исиды» и 2-х анализаторов «Alisei Q.S.» полностью автоматизирован.
Программа «Исида» устанавливается в учреждение с обеспечением технической и консультативно – методической поддержки, которая совместно осуществляется разработчиками программного комплекса «Исида», производителями тест- систем – ООО «Алкор Био» и специалистами лаборатории пренатальной диагностики НИИАГ им. Д.О. Отта. В «Исиде» предусмотрена возможность создавать документы произвольного формата на основании любой информации из базы данных, это упрощает составление отчетов и оптимизирует мониторинг пренатального скрининга. Консультативно-методическая поддержка включает в себя важный раздел – контроль стабильности медиан. Выявление систематического сдвига медиан УЗ и биохимических маркеров является сигналом для проведения анализа с целью выявления и устранения ошибок или проведения корректировок медиан с учетом региональных особенностей. Так в Твери, в «Центре специализированных видов помощи» им. В.П.Аваева биохимический скрининг проводится на тест-системах «Алкор Био» с использованием программного комплекса «Исида» с 2009 года. Рассчитанные еще в 2009 году медианы АФП и ХГЧ были подтверждены в 2011 году, что указывает на стабильность реагентов и отсутствие методических ошибок при проведении пренатального скрининга. В 2011 году центр начал проводить пренатальный скрининг уже в I триместре беременности.
В Санкт-Петербурге в 2009-2011 гг. чувствительность комбинированного скрининга в 9-13 недель беременности составила 96% (129 из 134 случаев СД у плода) при 7,4% ложноположительных результатов. Распоряжением Комитета по здравоохранению Санкт-Петербурга №39 от 01/02/12 массовый биохимический скрининг беременных полностью ориентирован на сроки 9-13 недель. Определение АФП и ХГЧ сохраняется только для беременных, обратившихся в женскую консультацию при сроке более 14 недель, или по назначению генетика для пациенток с пограничными значениями комбинированного риска (от 0,1 до 0,39%) по результатам скрининга первого триместра. В результате около 70-75% беременных могут закончить обследование до 14 недель [5].
Особенностью скрининга в 9-13 недель беременности являются повышенные требования к стандартизации измерения как ультразвуковых, так и биохимических маркеров. Это связано с выраженной зависимостью уровня маркерных сывороточных белков МСБ от срока беременности. Снижение коэффициентов вариации маркеров приводит к снижению числа ложноположительных результатов и, соответственно, к уменьшению группы риска.
Анализ 170 случаев пре- и постнатального выявления синдрома Дауна медико-генетической службой города показал, что эффективность ультразвукового скрининга трисомии 21 у плода в 11-13 недель улучшается, однако, еще невелика. Если в 2009 году увеличение ТВП более 2,5 мм было выявлено у 20% плодов с синдромом Дауна, то в 2011 году у 51% (у 81 из 157 плодов с СД). При этом среди молодых беременных увеличение ТВП плода при синдроме Дауна наблюдалось гораздо реже, чем в старших возрастных группах (рис. 1). В отечественных и зарубежных статьях нет сведений о зависимости величины ТВП плода от возраста матери. Поэтому мы предполагаем, что молодые беременные не получают должного внимания специалистов УЗД, либо их обследование доверено недостаточно квалифицированным кадрам. Согласно Распоряжению № 496 от 28/09/2007 беременные старше 35 лет сразу направлялись на скрининговое УЗИ 2-го уровня в 11-13 недель в медико-генетический центр (СПбДЦ(МГ)). 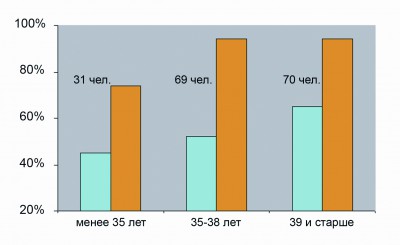
Рис.1 Эффективность выявления синдрома Дауна у плода по ТВП более 2,5 мм и по результатам расчета комбинированного риска среди беременных разного возраста (N=170). Голубой – доля плодов с ТВП более 2,5 мм, желтый – доля беременных с риском более 1/250 (0,4%).
Стандартизация и точность измерения ультразвуковых параметров оказывают наибольшее влияние на результаты комбинированного скрининга. Медианы ТВП, используемые в настоящее время в Санкт-Петербурге при расчете риска, основаны на данных, опубликованных в 2009 году [6]. Однако, медианы ТВП, полученные в 2005 году при отладке методики скрининга 1-го триместра [5] отличаются от среднегородских и подтверждены автором в 2011 году при обследовании почти 1000 беременных в режиме «клиники одного дня», где УЗ – диагностика осуществлялась тремя специалистами с международным сертификатом при постоянном контроле качества измерений (табл. 2). Подобная картина, когда копчико-теменной размер и ТВП занижаются неопытными врачами УЗД [7,8], наблюдается в большинстве стран, проводящих массовый УЗ скрининг. В программном комплексе «Исида» установлены среднегородские медианы Санкт-Петербурга. В обследуемых регионах необходимо получать собственные нормативные значения ТВП. В процессе мониторинга качества УЗИ по мере повышения квалификации и приобретения опыта специалистами УЗД возможна корректировка медиан.
Табл. 2. Медианы ТВП в среднем по Санкт-Петербургу [6] и по результатам работы в режиме «клиники одного дня» (КОД) [2].
срок беременности (нед.) | ТВП, мм СПб | ТВП, мм КОД |
10 | 1,15 | 1,1 |
11 | 1,3 | 1,4 |
12 | 1,5 | 1,6 |
13 | 1,6 | 1,9 |
Количество обследованных беременных | 5000 | 830 |
В зависимости от абсолютного значения риска, полученного автоматизированным программным комплексом, беременная может быть отнесена к группе высокого или низкого риска по сравнению с установленным в программе порогом отсечки (cut off). Порог отсечки в программах можно менять, он определяется региональными условиями и возможностями медико-генетической службы. В большинстве стран стандартно задается порог 1/250 или 1/300. В Санкт-Петербурге принято считать порогом отсечки во 2-м триместре риск 1/360, а в 1-м триместре – 1/250. С 2003 по 2011 г. медико-генетической службой получены данные о комбинированном скрининге 1-го триместра 157 беременных с трисомией 21-й хромосомы у плода, которые показывают, что повышение порога риска существенно снижает эффективность скрининга (табл. 3). Высокий порог – 1/100 – позволяет отнести к группе высокого риска только 123 случая из 157 (78%), что сравнимо с чувствительностью биохимического скрининга во 2-м триместре (74%).
Таблица 3. Чувствительность комбинированного скрининга в 9-13 недель беременности в зависимости от порогового значения риска (N = 157).
Риск рождения ребенка с синдромом Дауна | Выявлено | |
число | % | |
менее 1/50 | 97 | 62% |
менее 1/100 | 123 | 78% |
менее 1/150 | 133 | 85% |
менее 1/250 | 140 | 89% |
менее 1/650 | 151 | 96% |
Затруднения с интерпретацией результатов возникают обычно у акушеров-гинекологов и в тех случаях, когда небольшие отклонения маркеров приводят к повышенному риску рождения ребенка с синдромом Дауна. В старых методических рекомендациях говорилось, что к группе риска надо относить пациенток с биохимическими показателями, выходящими за пределы 0,5 – 2,0 МоМ. Эти пределы принимались в то время, когда были недоступны программы расчета риска. После появления системы автоматизированного расчета необходимо ориентироваться на итоговую цифру риска.
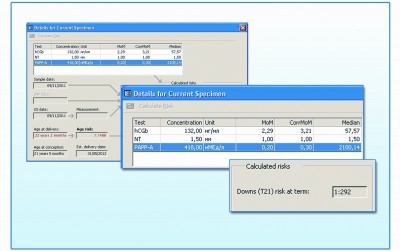
На рисунках 2 и 3 приведен пример влияния возраста беременной на результат скрининга. При одних и тех же «опасных» отклонениях биохимических показателей у беременной 36 лет в программе «Life Cycle» риск составит 1/51, а у 21-летней пациентки риск (1/292) может остаться ниже порога отсечки (1/250), однако, очень близко к нему (рис. 2А, 3А). Аналогично в программе «Исида» (рис.2Б, 3Б) при нормальной ультразвуковой картине и наличии отклонений маркерных сывороточных белков, характерных для синдрома Дауна у плода, для беременной в возрасте 36 лет программа показывает высокий риск (1/42), а для беременной в возрасте 21 года значение риска оказывается все же несколько ниже порогового (1/254 при пороге риска 1/250). В таких случаях генетик для уточнения может предложить исследование АФП и ХГЧ в 16 недель и расчет комплексного риска. Такой подход позволяет выявить те редкие случаи трисомии 21 у плода, когда из-за низкого возрастного риска и отсутствия УЗ маркеров риск пациентки в 1 триместре находится в диапазоне 1/251 – 1/1000.
Рис.2. Результаты расчета риска при нормальной ТВП, сниженном уровне РАРР-А и повышенном - св. β–HCG у 36-летней беременной в программе «Life Cycle» (А) .
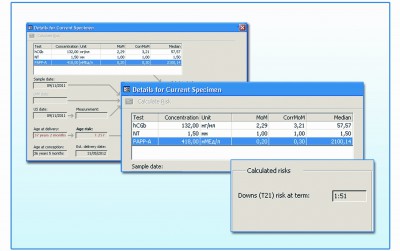
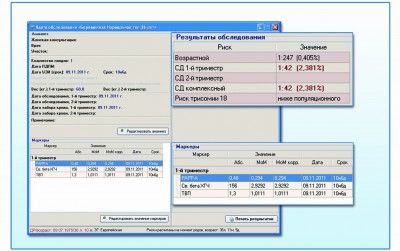
Рис.2. Результаты расчета риска при нормальной ТВП, сниженном уровне РАРР-А и повышенном - св. β–HCG у 36-летней беременной в программе «Исида» (Б).
Рис. 3. Результаты расчета риска при нормальной ТВП, сниженном уровне РАРР-А и повышенном св. β–HCG у 21-летней беременной в программе «Life Cycle» (А) и в программе «Исида» (Б):

При нормальных значениях ТВП в 1 триместре следует обращать внимание на низкие уровни обоих биохимических маркеров (0,3 МоМ и менее). Например, у беременной 28 лет уровень РАРР-А составил 0,21 МоМ, а уровень свободной β-ХГ – 0,3 МоМ. ТВП равнялась 1 мм (норма). Риск синдрома Дауна не являлся повышенным – 1/483, но генетик рекомендовал пройти инвазивное пренатальное обследование в связи с высоким риском синдрома Эдвардса (или задержки развития плода). Кариотипирование клеток ворсин хориона показало, что у плода трисомия по 18 хромосоме.
В последних версиях некоторых программ рассчитывается риск синдрома Эдвардса (трисомия 18), Патау (трисомия 13) или триплоидии (69, ХХХ/ХХУ). В «ИСИДЕ» отдельно выделены риски по синдрому Дауна и синдрому Эдвардса, а для других анеуплоидий предусмотрена общая формулировка – повышен риск задержки развития плода, который в большинстве случаев наблюдается при тяжелых хромосомных аномалиях.
В литературе не содержится данных об отрицательном влиянии повышенного содержания РАРР-А на развитие плода. Изолированное снижение же уровня РАРР-А, не связанное с риском синдрома Дауна, может быть ассоциировано с повышенным риском неблагоприятного исхода беременности (преждевременных родов, низкой массы новорожденного или преэклампсии (ПЭ)). В настоящее время в НИИАГ им.Д.О.Отта проводятся исследования содержания РАРР-А и плацентарного фактора роста (ПлФР) при нормальной и осложненной беременности. По данным зарубежных исследователей расчет риска преэклампсии по двум биохимическим маркерам с учетом анамнеза и артериального давления пациентки позволяет отнести к группе риска 60% беременных с поздним началом ПЭ и 30% - с ранней манифестацией [9].
Заключение.
Автоматизированный расчет риска по результатам комбинированного УЗИ и биохимического скрининга I триместра позволяет выявить максимально возможное число плодов с синдромом Дауна при минимальном числе ложноположительных результатов. Всех беременных с высоким или пограничным риском синдрома Дауна в 1-м триместре беременности необходимо в кратчайшие сроки направить к врачу-генетику, а после исключения хромосомных аномалий у плода вести дальнейшее наблюдение, обращая особое внимание на беременных с низким (менее 0,3 МоМ) уровнем РАРР-А при сроке 9-13 недель.
Значительные отклонения биохимических маркеров I триместра, не характерные для синдрома Дауна, могут свидетельствовать о других хромосомных патологиях или указывать на риск развития преэклампсии. Такие беременные в любом случае требуют повышенного внимания генетиков и акушеров-гинекологов.
Литература
1. Cовременные алгоритмы пренатальной диагностики наследственных болезней: метод. пособие / Баранов В.С. и др. — СПб.: Изд-во Н-Л, 2009. — 130 с.
2. Внедрение алгоритма комбинированного скрининга хромосомной патологии плода в 1 триместре беременности. Опыт работы за 4 года / Некрасова Е.С., Николаева Ю.А., Кащеева Т.К. и др. // Ж. акуш. жен. болезней. – 2007. – Т.56. – С. 28 – 34.
3. Итоги массового биохимического скрининга беременных в Санкт-Петербурге (2008-2009) /Кащеева Т.К., Николаева Ю.А., Кречмар М.В. и др.// Молекулярно-биологические технологии в медицинской практике/ Ред. Масленников А.Б.; Вып. 14.; Новосибирск: Альфа-Виста Н. — 2010. — С. 160-164.
4. Ранний пренатальный скрининг – состояние, трудности, новые возможности /Кащеева Т.К. и др. // Ж. акуш. И ж. болезней. – 2012.- Т.61. – С. 69-74.
5. Николаидес К. Ультразвуковое исследование в 11-13 недель беременности — СПб.: «Петрополис», 2007. – 144 с.
6. Карпов К.П. и др. Результаты эхофетометрии в конце 1-го триместра на территории г. Санкт-Петербурга / Карпов К.П., Воронин Д.С., Чубкин И.В. // Ультразвуковая и функциональная диагностика. – 2009. - №2. – С. 23-35.
7. Cuckle H.S. Monitoring quality control of nuchal translucency / Clin. Lab. Med. – 2010. – Vol. 30. – P. 593 – 604.
8. Evans M.I. Nuchal translucency measurements for first trimester screening: the “price” of inaccuracy / Evans M.I., Van Decruyes H., Nikolaides K.H. // Fetal Diag. Ther. – 2007. – Vol. 22. – P. 401 – 404.
9. Cuckle H.S. Screening for Pre-eclampsia – Lessons from Aneuploidy Screening //Placenta. – 2011. – V.32. – P.S42-S48.